Dados preliminares apontam que variante Delta é mais transmissível, gera maior risco de hospitalização e de reinfecção e provoca sintomas diferentes, com mais dor de cabeça e menos tosse, por exemplo. Entenda como surgem as variantes dos vírus e por que a Delta preocupa na pandemia de Covid
Detectada na Índia em outubro de 2020, a variante Delta do coronavírus chegou até agora a pelo menos 96 países. Em alguns deles, passou a ser dominante, como no caso de Singapura, Reino Unido e Portugal.
Dados preliminares apontam que ela é mais transmissível do que outras variantes, gera maior risco de hospitalização e de reinfecção e gera um quadro de sintomas um pouco diferente (mais dor de cabeça e menos tosse, por exemplo).
Como a variante delta avança pelo mundo e quais as perspectivas para o Brasil
Estima-se que a variante Delta seja de 30% a 60% mais transmissível que outras variações do coronavírus. No Reino Unido, ela já se tornou dominante, respondendo por 90% dos novos casos.
Essa variante tem gerado preocupação em torno da possibilidade de escapar da proteção das vacinas, mas não há qualquer confirmação dessa hipótese. Ou seja, os estudos apontam até agora que as vacinas continuam eficazes contra a delta.
No Brasil, a Prefeitura de São Paulo já admite que a Delta está se espalhando na cidade, mas não se sabe em que dimensão nem se ela vai se tornar dominante. Hoje, a mais prevalente é a chamada Gamma (ou P.1), que foi descoberta em Manaus.
Mas o que leva essa variante Delta a ser mais preocupante?
Entenda por que a chegada da variante delta preocupa especialistas
Em linhas gerais, se trata do conjunto de "aprimoramentos" genéticos que facilitam o espalhamento e a invasão do corpo humano.
Mas não devemos ignorar questões ambientais envolvidas, ou seja, como o comportamento da sociedade sem medidas de controle e prevenção também influencia a transmissão dessas variantes.
Mutações 'vantajosas' para o coronavírus
O Sars-CoV-2, coronavírus que causa a doença Covid-19, não chega a ter uma capacidade tão grande de mutações como o vírus da gripe, por exemplo.
Mas quando surgem novas variantes, elas precisam ter características "vantajosas", que as tornem viáveis num ambiente de tanta competição e seleção para invadir corpos humanos.
Em apresentação sobre a variante Delta ao governo sul-africano, o bioinformata Tulio de Oliveira, diretor do laboratório Krisp, na Universidade KwaZulu-Natal (África do Sul), lista as principais características da variante Delta.
Ela é mais transmissível e tem uma probabilidade maior de reinfectar pessoas que já ficaram doentes com outras variantes, mas ainda não há evidências claras se a Delta causa uma doença mais grave ou se ela escapa da proteção conferida pelas vacinas.
Oliveira lista também três grupos de mutações relevantes da variante Delta:
Duas substituições no domínio de ligação ao receptor celular (L452R e T478K)
Substituição próxima ao local de clivagem S1 / S2 via furina (P681R)
Substituição (T19R) e deleção (157-158del) no supersítio antigênico NTD
Mas o que tudo isso representa? Vamos a cada uma delas.
1. Invasão celular mais eficiente
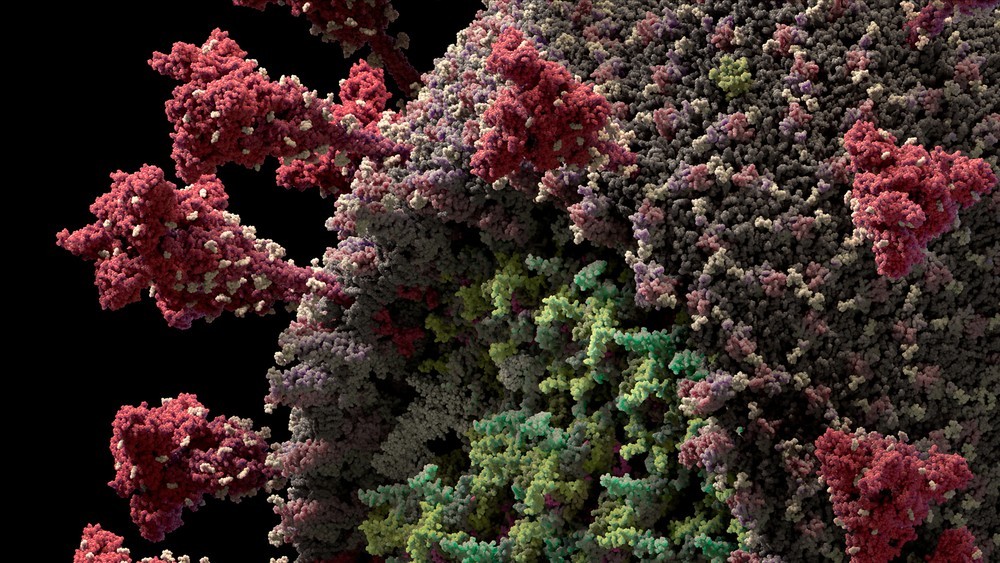
Reprodução em 3D do modelo do novo coronavírus (Sars-CoV-2) criada pela Visual Science. Dentro do verde mais claro, as bolinhas vermelhas representam o 'centro' do vírus, o genoma de RNA; as bolinhas verdes são proteínas 'especiais', que protegem esse material genético. Ao redor do verde, o vermelho mais fraco é a 'casca', feita de uma membrana retirada da célula hospedeira. O vermelho mais vivo são as proteínas 'matrizes' codificadas pelo vírus. As 'pontas' que saem do vírus são as 'lanças de proteínas', que o vírus usa para se conectar às células hospedeiras e infectá-las.
Reprodução/Visual Science
Parte significativa dessas mudanças "vantajosas" tem ocorrido na forma como o vírus se conecta às nossas células. Mais especificamente na ligação entre a espícula do vírus (também conhecida como proteína S) e o receptor ACE2, uma enzima que fica na superfície de nossas células.
Essa espícula age como se fosse a chave que abre a fechadura da nossa célula e permite a invasão pelo coronavírus. Uma vez ali dentro, ele usa a estrutura celular para se multiplicar.
No caso da variante Delta, há duas mutações relevantes na espícula, que são conhecidas pelos códigos L452R e T478K.
Mas o que significam esses números e letras? A primeira letra é o tipo aminoácido que havia antes da mudança (L, símbolo da lisina), o número corresponde à localização (452º entre 1273 aminoácidos) e a última letra é o aminoácido que entrou no lugar (R, símbolo da arginina).
Em linhas gerais, um vírus é ácido nucleico (DNA ou RNA) envolto por conjuntos de aminoácidos (proteínas). A camada externa serve para grudar e invadir a célula humana, por exemplo, e a camada interna serve como um manual de instruções que será usada para produzir novos vírus dentro da célula invadida.
Ao longo desse processo de produção de vírus, os aminoácidos do entorno podem sofrer três tipos de mutação: sumir (deleção), surgir (inserção) ou trocar (substituição). Essas mutações não acontecem por algum motivo específico e muitas vezes elas se perdem no caminho. Mas algumas delas se estabelecem e passam a aparecer dali para frente na replicação do vírus.
É o caso das duas mutações-chave da Delta: L452R e T478K. A mudança de L para R na posição 452 e a mudança de T para K na posição 478 acabaram sendo "vantajosas" para o vírus porque ajudam o invasor a grudar melhor na porta de entrada (a enzima ACE2).
Isso explica por que essa variante se tornou mais transmissível. Além da invasão mais eficiente, há uma tendência de que quanto mais vírus invadem as células, mais vírus serão replicados, aumentando a carga viral. Assim, haverá mais vírus a ser espalhado numa tosse ou num espirro, por exemplo.
Um estudo liderado por pesquisadores do Centro de Controle e Prevenção de Doenças da China apontou que uma pessoa infectada com a variante Delta pode ter até 1.000 vezes mais vírus no corpo do que alguém infectado com as primeiras versões do coronavírus no início da pandemia, no fim de 2019.
Essa carga viral maior também pode estar associada a uma maior severidade da doença, já que a variante tende a conseguir afetar ainda mais células respiratórias humanas.
2. Ativação mais eficiente e teoria da criação do coronavírus em laboratório
Para invadir a célula humana, não basta a um vírus encontrar uma porta de entrada e grudar nela: ele primeiro precisa ser ativado. No caso do Sars-CoV-2, essa ativação ocorre por meio de uma enzima do corpo humano (chamada furina) que corta a espícula do coronavírus em dois: S1 e S2.
Depois desse corte, chamado de clivagem, uma parte da espícula (S1) se gruda à célula humana e a outra (S2) funde sua membrana com a membrana da célula humana, permitindo inserir o material genético e começar a produção de mais vírus.
Ao cortar a espícula, a enzima faz com que ela se abra e revele sequências genéticas ocultas que a ajudam a se ligar mais fortemente às células do trato respiratório humano, por exemplo.
Uma mutação próxima a este local pode alterar ainda mais esse comportamento. É o caso da variante Delta, que carrega uma mutação (P681R) naquela região.
"Quanto mais sensível à furina humana, mais eficiente será a espícula do vírus. Esse processo de fusão ativado pela furina é mediado pela área que vai do aminoácido na posição 618 até o da posição 1.273. Uma mutação nessa região, como a P681R, torna essa fusão mais rápida. Essa mutação aparece tanto na variante Delta quanto na variante Alpha, descoberta no Reino Unido, e em alguns casos da Gamma, descoberta no Brasil", explica o virologista José Eduardo Levi, coordenador de pesquisa e desenvolvimento da rede de laboratórios Dasa e pesquisador do Instituto de Medicina Tropical da Universidade de São Paulo (USP).
As mutações nessa região do coronavírus são tão relevantes que estão no centro de dois pontos centrais da pandemia. Primeiro, acredita-se que essa afinidade com a furina humana seja crucial para permitir que o vírus tenha pulado de outras espécies animais e começado a infectar humanos no final de 2019.
Segundo, esse mecanismo é tão eficiente e atípico entre os tipos de coronavírus que infectam humanos que ele passou a ser o principal argumento daqueles que defendem sem provas que o Sars-CoV-2 foi gerado ou modificado em laboratório.
"Todos os coronavírus que infectam seres humanos têm um determinado domínio, uma determinada área que reconhece a furina. Mas o do Sars-CoV-2 é muito humanizado. Ou seja, ele é muito mais eficiente que não foi visto em outros coronavírus, que têm reconhecimento de furina razoável. E só o Sars-CoV-2 têm essa mutação, essa inserção de quatro aminoácidos. Esse é o argumento mais forte que esse coronavírus foi fabricado em laboratório. Porque até agora não se achou um coronavírus intermediário que aponte que ele foi melhorando aos poucos. Esse daí já veio pronto para ser clivado pela furina humana", explica Levi.
Segundo ele, a falta dessa sequência de quatro aminoácidos no coronavírus Sars-CoV pode explicar por que este chegou a causar a epidemia de Sars circunscrita à Ásia em 2003, mas não a ponto de virar uma pandemia que se alastrou pelo mundo como Sars-CoV-2.
3. Escapando parcialmente de anticorpos e das vacinas
Fernando Spilki, professor da Universidade Feevale e coordenador da Rede Corona-Ômica, do Ministério de Ciência, Tecnologia e Inovações, usa analogia das peças de Lego para explicar o papel das mutações em eventuais escapes das variantes do sistema imunológico e de vacinas.
Ao aprender como se defender, células de defesa como anticorpos neutralizantes usam partes dos invasores para saber identificá-los e combatê-los. Quando ocorrem mutações no coronavírus, por exemplo, é como se as peças dos anticorpos já não encaixassem mais direito com as do invasor, facilitando o escape.
Assim, o vírus consegue, ao mesmo tempo, mutar para acoplar com mais eficiência na porta de entrada da célula e para escapar parcialmente do encaixe com anticorpos neutralizantes.
Para Spilki, "é como se o vírus criasse caminhos para escapar do sistema imune e desenvolvesse maneiras de transmissão mais eficazes". Ele explica que todas essas mudanças foram "previstas" em experimentos em laboratório, que conseguem analisar a influência de cada troca, inserção ou deleção dessas pecinhas no comportamento do coronavírus.
No caso da variante Delta, as mutações ligadas a isso são a substituição T19R e deleção 157-158del.
Voltando à analogia das peças de Lego, a substituição do aminoácido T (treonina) pelo R (arginina) na posição 19 atrapalha o sistema de defesa do corpo a identificar o invasor para combatê-lo. O mesmo ocorre com o "sumiço" de aminoácidos nas posições 157 e 158.
Em geral, as proteínas têm duas pontas, uma chamada de N-terminal e outra de C-terminal. No caso do coronavírus, a região N-terminal (NTD) é considerada mais antigênica ou imunogênica. Ou seja, o sistema de defesa humano "enxerga" melhor e produz mais anticorpos contra ela. A espícula (proteína S) é a mais antigênica delas, por isso geralmente as vacinas são produzidas mirando essa estrutura para ensinar o sistema de defesa do corpo a identificá-la a fim de combater o coronavírus como um todo.
É aí que entra o papel da mutação como forma de atrapalhar o combate ao coronavírus. As mudanças (deleções e substituições) na estrutura da variante Delta em uma área antigênico (NTD) fazem com que o sistema de defesa do corpo tenha mais dificuldade para atuar.
"Por que raios ele começa a eliminar pedaços do seu genoma? Tem que ter um motivo forte para isso. Qual? A resposta imune humana, seja a natural por infecção, seja a induzida por vacina. Em geral, a deleção é deletéria, ou seja, torna o vírus ineficiente e ele acaba eliminado. Mas no caso das variantes do coronavírus essas deleções estão sendo vantajosas porque eliminam regiões que provocam resposta imune muito forte do hospedeiro e com isso conseguem escapar (do sistema de defesa humano)", explica Levi.
Até agora, há indícios de que a variante Delta consiga escapar de anticorpos de pessoas que já foram infectadas pela variante Beta (descoberta na África do Sul). Mas ainda não há evidências de que seja capaz de escapar da resposta imunológica gerada pelas vacinas.
Vale lembrar que nenhuma dessas mutações é uma exclusividade de uma ou outra variante. O que as torna preocupantes é o conjunto delas. Ou seja, ao mesmo tempo ela carrega características novas que a fazem invadir melhor as células, ser mais eficiente na ativação e escapar do sistema de defesa.
Segundo Levi, o contexto de várias variantes terem mutações ao acaso que são relativamente parecidas é chamado de convergência evolutiva. Isso se, entre outros motivos, porque a pressão evolutiva da seleção natural contra as mais diversas formas de coronavírus no mundo é praticamente a mesma: as pessoas estão ganhando imunidade, seja por vacina, seja porque se infectaram.
Veja VÍDEOS sobre as vacinas contra a Covid-19: